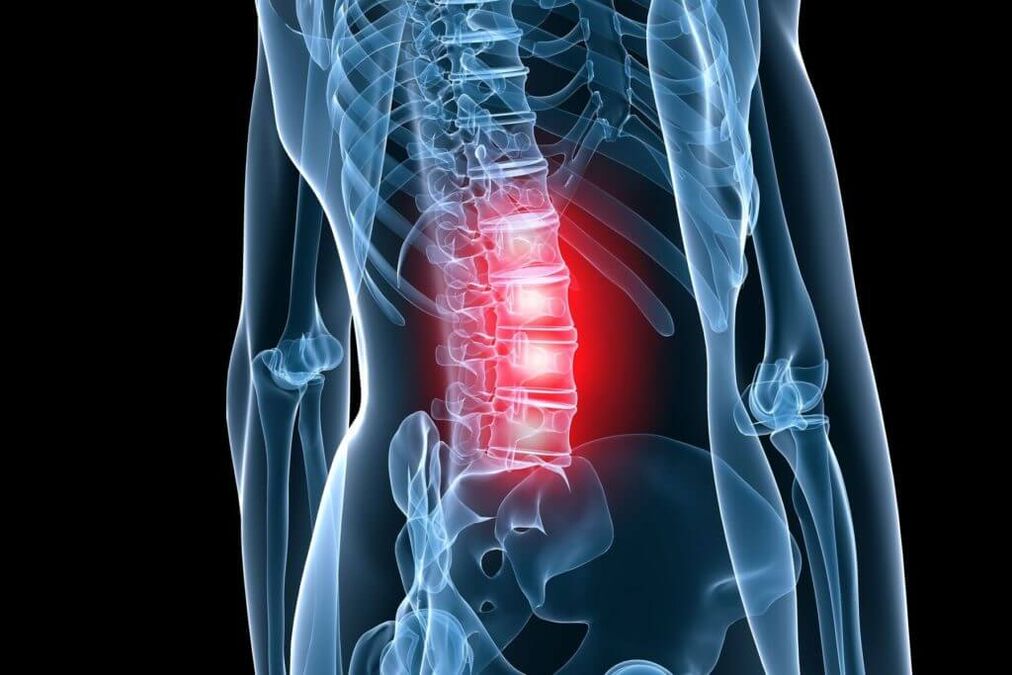
bólz tyłu doświadcza przynajmniej raz w życiu 4 na 5 osób. Dla ludności pracującej są tonajczęstsza przyczyna niepełnosprawnościco decyduje o ich znaczeniu społecznym i gospodarczym we wszystkich krajach świata. Wśród chorób, którym towarzyszy ból kręgosłupa lędźwiowego i kończyn, jedno z głównych miejsc zajmuje osteochondroza.
Osteochondroza kręgosłupa (OP) jest jego zmianą zwyrodnieniowo-dystroficzną, rozpoczynającą się od jądra miażdżystego krążka międzykręgowego, rozciągającą się na pierścień włóknisty i inne elementy odcinka kręgosłupa z częstym wtórnym wpływem na sąsiednie formacje nerwowo-naczyniowe. Pod wpływem niekorzystnych obciążeń statyczno-dynamicznych elastyczne jądro miażdżyste (galaretowate) traci swoje właściwości fizjologiczne – wysycha i z czasem ulega sekwestracji. Pod wpływem obciążeń mechanicznych wystaje włóknisty pierścień dysku, który utracił elastyczność, a następnie przez jego pęknięcia wypadają fragmenty jądra miażdżystego. Prowadzi to do pojawienia się ostrego bólu (lumbago), ponieważ. obwodowe części pierścienia włóknistego zawierają receptory nerwu Luschka.
Etapy osteochondrozy
Proces patologiczny wewnątrzdyskowy odpowiada etapowi 1 (okres) (OP) zgodnie z klasyfikacją zaproponowaną przez Ya. Yu. Popelyansky i A. I. Osna. W drugim okresie traci się nie tylko zdolność amortyzacji, ale także funkcję fiksacji wraz z rozwojem hipermobilności (lub niestabilności). W trzecim okresie obserwuje się powstawanie przepukliny (występu) krążka. W zależności od stopnia wypadnięcia przepukliny dysku dzieli się na: elastyczny występgdy występuje równomierny występ krążka międzykręgowego orazzamaskowany występ, charakteryzujący się nierównomiernym i niepełnym pęknięciem pierścienia włóknistego. Jądro miażdżyste przesuwa się w te miejsca pęknięć, tworząc lokalne wypukłości. Przy częściowo wypadającej przepuklinie dysku pękają wszystkie warstwy pierścienia włóknistego i ewentualnie tylne więzadło podłużne, ale sam występ przepukliny nie stracił jeszcze kontaktu z centralną częścią jądra. Całkowicie wypadnięta przepuklina krążka międzykręgowego oznacza, że nie poszczególne jej fragmenty, ale całe jądro, zapada się do światła kanału kręgowego. W zależności od średnicy przepukliny dysku dzieli się je na otwornicowe, tylno-boczne, przyśrodkowe i pośrodkowe. Objawy kliniczne przepukliny krążka międzykręgowego są zróżnicowane, ale na tym etapie często rozwijają się różne zespoły uciskowe.
Z biegiem czasu proces patologiczny może przenieść się na inne części segmentu ruchu kręgosłupa. Zwiększenie obciążenia trzonów kręgów prowadzi do rozwoju stwardnienia podchrzęstnego (stwardnienie), następnie organizm zwiększa obszar podparcia z powodu narośli kostnych brzeżnych na całym obwodzie. Przeciążenie stawów prowadzi do spondyloartrozy, która może powodować ucisk na formacje nerwowo-naczyniowe w otworze międzykręgowym. To właśnie te zmiany odnotowuje się w czwartym okresie (etapie) (OP), kiedy dochodzi do całkowitego uszkodzenia odcinka ruchu kręgosłupa.
Jakakolwiek schematyzacja tak złożonej, klinicznie zróżnicowanej choroby, jak OP, jest oczywiście raczej arbitralna. Umożliwia jednak analizę objawów klinicznych w ich zależności od zmian morfologicznych, co pozwala nie tylko postawić prawidłową diagnozę, ale także określić konkretne środki terapeutyczne.
W zależności od tego, które formacje nerwowe, przepuklina dysku, narośle kostne i inne dotknięte struktury kręgosłupa mają wpływ patologiczny, rozróżnia się zespoły odruchowe i kompresyjne.
Zespoły osteochondrozy lędźwiowej
Dokompresjaobejmują zespoły, w których korzeń, naczynie lub rdzeń kręgowy są rozciągane, ściskane i deformowane na wskazanych strukturach kręgowych. Doodruchobejmują zespoły spowodowane wpływem tych struktur na unerwiające je receptory, głównie zakończenia nawracających nerwów rdzeniowych (nerw zatokowo-kręgowy Luszki). Impulsy rozchodzące się wzdłuż tego nerwu z zajętego kręgosłupa wędrują przez tylny korzeń do tylnego rogu rdzenia kręgowego. Przełączając się na rogi przednie, powodują odruchowe napięcie (obronę) unerwionych mięśni -zaburzenia odruchowo-toniczne.. Przełączając się na współczulne ośrodki rogu bocznego na swoim lub sąsiednim poziomie, powodują odruchowe zaburzenia naczynioruchowe lub dystroficzne. Takie zaburzenia neurodystroficzne występują głównie w tkankach nisko unaczynionych (ścięgnach, więzadłach) w miejscach przyczepu do wypukłości kostnych. Tutaj tkanki ulegają defibracji, obrzękowi, stają się bolesne, zwłaszcza przy rozciąganiu i palpacji. W niektórych przypadkach te zaburzenia neurodystroficzne powodują ból, który pojawia się nie tylko lokalnie, ale także na odległość. W tym drugim przypadku ból jest odbijany, wydaje się „strzelać" po dotknięciu chorego obszaru. Takie strefy nazywane są strefami wyzwalającymi. Zespoły bólu mięśniowo-powięziowego mogą wystąpić jako część przeniesionego bólu spondylogenicznego.. Przy długotrwałym napięciu mięśnia poprzecznie prążkowanego dochodzi do zaburzeń mikrokrążenia w niektórych jego obszarach. Z powodu niedotlenienia i obrzęku mięśnia tworzą się strefy pieczęci w postaci guzków i pasm (a także więzadeł). Ból w tym przypadku rzadko ma charakter lokalny, nie pokrywa się ze strefą unerwienia niektórych korzeni. Zespoły odruchowo-miotoniczne obejmują zespół piriformis i zespół podkolanowy, których charakterystyka jest szczegółowo opisana w wielu podręcznikach.
Dolokalne (lokalne) zespoły odruchów bólowychw osteochondrozie lędźwiowej lumbago przypisuje się ostremu rozwojowi choroby i lędźwiowi w przebiegu podostrym lub przewlekłym. Ważną okolicznością jest ustalony fakt, żelumbago jest konsekwencją śróddyskowego przemieszczenia jądra miażdżystego. Z reguły jest to ostry ból, często przebijający. Pacjent jakby zamarza w niewygodnej pozycji, nie może się wygiąć. Próba zmiany pozycji ciała powoduje wzrost bólu. Występuje unieruchomienie całego odcinka lędźwiowego, spłaszczenie lordozy, czasami rozwija się skolioza.
Z lumbalgią - z reguły ból, ból, pogarszany ruchem, z obciążeniami osiowymi. Okolica lędźwiowa może być zdeformowana, jak w lumbago, ale w mniejszym stopniu.
Zespoły uciskowe w osteochondrozie lędźwiowej są również zróżnicowane. Wśród nich wyróżnia się zespół ucisku korzeniowego, zespół ogonowy, zespół dyskogennej mielopatii lędźwiowo-krzyżowej.
zespół ucisku korzeniowegoczęsto rozwija się z powodu przepukliny krążka na poziomie LIV-LVi jaV-Sjeden, dlategoTo na tym poziomie prawdopodobieństwo rozwoju przepukliny dysków jest większe. W zależności od rodzaju przepukliny (otworowej, tylno-bocznej itp. ) Dotyczy to jednego lub drugiego korzenia. Z reguły jeden poziom odpowiada zmianie jednokorzeniowej. Objawy kliniczne ucisku korzeni LVsą zredukowane do pojawienia się podrażnienia i wypadania w odpowiednim dermatomie oraz do zjawisk niedoczynności w odpowiednim miotomie.
Parestezje(uczucie drętwienia, mrowienia) i przeszywające bóle rozprzestrzeniają się wzdłuż zewnętrznej powierzchni uda, przedniej powierzchni podudzia do strefy palca I. Hipalgezja może wtedy pojawić się w odpowiedniej strefie. W mięśniach unerwionych przez korzeń LV, zwłaszcza w przednich odcinkach podudzia, rozwija się hipotrofia i osłabienie. Przede wszystkim słabość wykrywa się w długim prostowniku chorego palca - w mięśniu unerwionym tylko przez korzeń LV. Odruchy ścięgniste z izolowanym uszkodzeniem tego korzenia pozostają normalne.
Podczas kompresji kręgosłupa Sjedenzjawiska podrażnienia i utraty rozwijają się w odpowiednim dermatomie, rozciągając się na strefę piątego palca. Hipotrofia i osłabienie obejmują głównie mięśnie tylne podudzia. Odruch Achillesa zmniejsza się lub zanika. Szarpnięcie kolanem zmniejsza się tylko wtedy, gdy zaangażowane są korzenie L.2, L3, Lcztery. Hipotrofia mięśnia czworogłowego, a zwłaszcza mięśnia pośladkowego, występuje również w patologii ogonowych krążków lędźwiowych. Parestezje uciskowo-korzeniowe i ból nasilają się przy kaszlu, kichaniu. Ból pogarsza ruch w dolnej części pleców. Istnieją inne objawy kliniczne wskazujące na rozwój kompresji korzeni, ich napięcie. Najczęściej testowanym objawem jestobjaw Lasegueagdy występuje gwałtowny wzrost bólu w nodze, gdy próbujesz podnieść ją w stanie wyprostowanym. Niekorzystnym wariantem zespołów korzeniowych uciskowych kręgów lędźwiowych jest ucisk ogona końskiego, tzw. zespół ogonowy. Najczęściej rozwija się przy dużych wypadniętych krążkach pośrodkowych, gdy wszystkie korzenie na tym poziomie są ściśnięte. Diagnozę miejscową przeprowadza się na górnym odcinku kręgosłupa. Bóle, zwykle ciężkie, nie rozprzestrzeniają się na jedną nogę, ale z reguły na obie nogi, utrata wrażliwości obejmuje obszar spodni jeźdźca. W przypadku ciężkich wariantów i szybkiego rozwoju zespołu dodaje się zaburzenia zwieracza. Mielopatia ogonowa odcinka lędźwiowego rozwija się w wyniku niedrożności tętnicy korzeniowo-rdzeniowej dolnej dodatkowej (często u nasady LV, ) i objawia się osłabieniem grup mięśni strzałkowych, piszczelowych i pośladkowych, czasami z segmentowymi zaburzeniami czucia. Często niedokrwienie rozwija się jednocześnie w segmentach epicone (L5-Sjeden) i stożek (S2-S5) rdzenia kręgowego. W takich przypadkach dołączają również zaburzenia miednicy.
Oprócz zidentyfikowanych głównych objawów klinicznych i neurologicznych osteochondrozy lędźwiowej istnieją inne objawy wskazujące na porażkę tego kręgosłupa. Przejawia się to szczególnie wyraźnie w połączeniu uszkodzenia krążka międzykręgowego na tle wrodzonej ciasnoty kanału kręgowego, różnych anomalii w rozwoju kręgosłupa.
Diagnoza osteochondrozy lędźwiowej
Diagnoza osteochondrozy lędźwiowejopiera się na obrazie klinicznym choroby oraz dodatkowych metodach badawczych, które obejmują konwencjonalną radiografię kręgosłupa lędźwiowego, tomografię komputerową (CT), CT mielografię, rezonans magnetyczny (MRI). Wraz z wprowadzeniem MRI kręgosłupa do praktyki klinicznej znacznie poprawiła się diagnostyka osteochondrozy lędźwiowej (PO). Przekroje tomograficzne strzałkowe i poziome pozwalają zobaczyć związek dotkniętego chorobą krążka międzykręgowego z otaczającymi tkankami, w tym ocenę światła kanału kręgowego. Wielkość, rodzaj przepukliny krążka międzykręgowego, które korzenie są ściskane i jakie struktury są określane. Ważne jest ustalenie zgodności wiodącego zespołu klinicznego z poziomem i charakterem zmiany. Z reguły u pacjenta z zespołem korzeniowym uciskowym rozwija się zmiana jednokorzeniowa, a ucisk tego korzenia jest wyraźnie widoczny w MRI. Jest to istotne z chirurgicznego punktu widzenia, ponieważ. to definiuje dostęp operacyjny.
Wadami MRI są ograniczenia związane z badaniem pacjentów z klaustrofobią, a także koszt samego badania. CT jest bardzo pouczającą metodą diagnostyczną, zwłaszcza w połączeniu z mielografią, ale należy pamiętać, że skanowanie odbywa się w płaszczyźnie poziomej, a zatem poziom domniemanej zmiany musi być bardzo dokładnie określony klinicznie. Rutynowa radiografia jest stosowana jako badanie przesiewowe i jest obowiązkowa w warunkach szpitalnych. W obrazowaniu funkcjonalnym najlepiej zdefiniować niestabilność. Różne anomalie rozwojowe kości są również wyraźnie widoczne na spondylogramach.
Leczenie osteochondrozy lędźwiowej
W przypadku PO przeprowadza się leczenie zachowawcze i chirurgiczne. Naleczenie zachowawczeprzy osteochondrozie leczyć wymagają następujące stany patologiczne: zaburzenia ortopedyczne, zespół bólowy, zaburzenia zdolności fiksacji krążka międzykręgowego, zaburzenia mięśniowo-toniczne, zaburzenia krążenia w korzeniach i rdzeniu kręgowym, zaburzenia przewodnictwa nerwowego, zmiany przyczepności bliznowatej, zaburzenia psychosomatyczne. Metody leczenia zachowawczego (CL) obejmują różne środki ortopedyczne (unieruchomienie, wyciąganie kręgosłupa, terapia manualna), fizjoterapię (masaż leczniczy i fizjoterapia, akupunktura, elektroterapia), przepisywanie leków. Leczenie powinno być złożone, etapowe. Każda z metod CL ma swoje wskazania i przeciwwskazania, ale z reguły ogólna toprzepisywanie leków przeciwbólowych, niesteroidowych leków przeciwzapalnych(NLPZ),środki zwiotczające mięśnieorazfizjoterapia.
Efekt przeciwbólowy osiąga się dzięki zastosowaniu diklofenaku, paracetamolu, tramadolu. Ma wyraźny efekt przeciwbólowynarkotykzawierające 100 mg diklofenaku sodu.
Stopniowe (długotrwałe) wchłanianie diklofenaku poprawia skuteczność terapii, zapobiega ewentualnym działaniom gastrotoksycznym i sprawia, że terapia jest jak najbardziej wygodna dla pacjenta (tylko 1-2 tabletki dziennie).
W razie potrzeby zwiększ dzienną dawkę diklofenaku do 150 mg, dodatkowo przepisuj środki przeciwbólowe w postaci tabletek o nieprzedłużonym działaniu. W łagodniejszych postaciach choroby, gdy wystarczą stosunkowo małe dawki leku. W przypadku przewagi dolegliwości bólowych w nocy lub rano, zaleca się przyjmowanie leku wieczorem.
Substancja paracetamol ma gorsze działanie przeciwbólowe od innych NLPZ, dlatego opracowano lek, który obok paracetamolu zawiera inny nieopioidowy lek przeciwbólowy, propyfenazon, a także kodeinę i kofeinę. U pacjentów z ischalgią podczas stosowania kofetyny obserwuje się rozluźnienie mięśni, zmniejszenie lęku i depresji. Dobre wyniki odnotowano podczas stosowania leku w klinice w celu złagodzenia ostrego bólu w zespołach mięśniowo-powięziowych, miotonicznych i korzeniowych. Według naukowców, przy krótkotrwałym stosowaniu lek jest dobrze tolerowany, praktycznie nie powoduje skutków ubocznych.
NLPZ są najczęściej stosowanymi lekami na PO. NLPZ mają działanie przeciwzapalne, przeciwbólowe i przeciwgorączkowe związane z hamowaniem cyklooksygenazy (COX-1 i COX-2) - enzymu regulującego przemianę kwasu arachidonowego w prostaglandyny, prostacyklinę, tromboksan. Leczenie należy zawsze rozpoczynać od wyznaczenia najbezpieczniejszych leków (diklofenak, ketoprofen) w najniższej skutecznej dawce (działania niepożądane zależą od dawki). U pacjentów w podeszłym wieku oraz u pacjentów z czynnikami ryzyka działań niepożądanych zaleca się rozpoczęcie leczenia meloksykamem, a zwłaszcza celekoksybem lub diklofenakiem/mizoprostolem. Alternatywne drogi podania (pozajelitowe, doodbytnicze) nie zapobiegają gastroenterologicznym i innym skutkom ubocznym. Połączony lek diklofenak i mizoprostol ma pewną przewagę nad standardowymi NLPZ, co zmniejsza ryzyko wystąpienia skutków ubocznych zależnych od COX. Ponadto mizoprostol może nasilać działanie przeciwbólowe diklofenaku.
Aby wyeliminować ból związany ze wzrostem napięcia mięśniowego, zaleca się włączenie do kompleksowej terapii ośrodkowych środków zwiotczających mięśnie:tyzanidyna2-4 mg 3-4 razy dziennie lub tolperyzon w środku 50-100 mg 3 razy dziennie lub tolperyzon domięśniowo 100 mg 2 razy dziennie. Mechanizm działania leku z tymi substancjami znacznie różni się od mechanizmów działania innych leków stosowanych w celu zmniejszenia zwiększonego napięcia mięśniowego. Dlatego stosuje się go w sytuacjach, w których nie ma działania przeciwspastycznego innych leków (w tzw. przypadkach niereagujących). Przewaga nad innymi lekami zwiotczającymi mięśnie, które są stosowane w tych samych wskazaniach, polega na tym, że wraz ze spadkiem napięcia mięśniowego na tle wizyty nie następuje spadek siły mięśni. Lek jest pochodną imidazolu, jego działanie związane jest ze stymulacją ośrodkowego2-receptory adrenergiczne. Wybiórczo hamuje składnik polisynaptyczny odruchu rozciągowego, ma niezależne działanie antynocyceptywne i lekkie działanie przeciwzapalne. Substancja tyzanidyna działa na spastyczność kręgosłupa i mózgu, zmniejsza odruchy rozciągające i bolesne skurcze mięśni. Zmniejsza odporność na ruchy bierne, zmniejsza skurcze i drgawki kloniczne oraz zwiększa siłę dobrowolnych skurczów mięśni szkieletowych. Ma również właściwości gastroochronne, co determinuje jego zastosowanie w połączeniu z NLPZ. Lek praktycznie nie ma skutków ubocznych.
Chirurgiaz PO odbywa się to wraz z rozwojem zespołów uciskowych. Należy zauważyć, że fakt wykrycia przepukliny dysku podczas MRI nie wystarczy do ostatecznej decyzji o operacji. Aż 85% pacjentów z przepukliną krążków wśród pacjentów z objawami korzeniowymi po leczeniu zachowawczym rezygnuje z operacji. CL, z wyjątkiem wielu sytuacji, powinien być pierwszym krokiem w pomocy pacjentom z PO. Jeśli złożony CL jest nieskuteczny (w ciągu 2–3 tygodni), leczenie chirurgiczne (CL) jest wskazane u pacjentów z przepukliną krążka międzykręgowego i objawami korzeniowymi.
Istnieją wskazania awaryjne dla PO. Należą do nich rozwój zespołu ogonowego, z reguły z całkowitym wypadnięciem krążka do światła kanału kręgowego, rozwojem ostrej radikulomyeloishemii i wyraźnego zespołu hiperalgicznego, gdy nawet wyznaczenie opioidów nie zmniejsza bólu. Należy zauważyć, że bezwzględna wielkość przepukliny krążka nie jest decydująca dla ostatecznej decyzji o operacji i należy ją rozpatrywać w połączeniu z obrazem klinicznym, konkretną sytuacją obserwowaną w kanale kręgowym na podstawie tomografii (np. może występować kombinacja małej przepukliny na tle zwężenia kanału kręgowego lub odwrotnie - przepuklina jest duża, ale o medianie lokalizacji na tle szerokiego kanału kręgowego).
W 95% przypadków z przepukliną dysku stosuje się otwarty dostęp do kanału kręgowego. Różne techniki dyskopunkcji nie znalazły dotychczas szerokiego zastosowania, chociaż wielu autorów donosi o ich skuteczności. Operacja wykonywana jest zarówno przy użyciu instrumentów konwencjonalnych, jak i mikrochirurgicznych (z powiększeniem optycznym). Podczas dostępu unika się usuwania formacji kostnych kręgu, stosując głównie dostęp międzywarstwowy. Jednak przy wąskim kanale, przerostu wyrostków stawowych, utrwalonej przepuklinie krążka pośrodkowego wskazane jest poszerzenie dostępu kosztem struktur kostnych.
Wyniki leczenia chirurgicznego w dużej mierze zależą od doświadczenia chirurga i poprawności wskazań do konkretnej operacji. Zgodnie z trafną wypowiedzią słynnego neurochirurga J. Brotchi, który wykonał ponad tysiąc operacji na osteochondrozę, należy „nie zapominać, że chirurg musi operować pacjenta, a nie obraz tomograficzny".
Podsumowując, chciałbym jeszcze raz podkreślić konieczność dokładnego badania klinicznego i analizy tomogramów w celu podjęcia optymalnej decyzji o wyborze taktyki leczenia dla konkretnego pacjenta.














































